Воспаление слюнной железы (сиалоаденит)

- Что нужно знать о строении и функциях слюнных желез?
- Почему возникает сиалоаденит?
- Как проявляется заболевание?
- Формы хронического воспаления
- Как ставят диагноз?
- Виды лечения сиалоаденитов
- Профилактика
Со слюнных желез начинается пищеварение у человека. Во рту пережеванная пища смачивается слюной. Ее производят три крупные железы (околоушная, подъязычная, подчелюстная) и множество мелких.
Воспаление слюнной железы по течению протекает как острое или хроническое заболевание. Болезнь называется сиаладенитом. Локальные признаки воспаления могут иметь неожиданные последствия.
Что нужно знать о строении и функциях слюнных желез?
Слюнные железы относятся к секретирующим парным органам. Они имеют разное расположение и строение. Малые или мелкие железки находятся в глубине слизистой оболочки полости рта, носоглотки и миндалин. По локализации выделяют губные, небные, щечные, десенные, язычные. Среди больших слюнных желез различают околоушную, подъязычную и поднижнечелюстную.
В организме взрослого человека секретируется за сутки 1000–1500 мл слюны. Общее количество зависит от стимулирующей роли пищи, нервного и гуморального воздействия. Подсчитано, что 69% объема вырабатывают поднижнечелюстные железы, 26% — околоушные, 5% — подъязычные.
- лизоцим, амилазу, фосфатазу и другие ферменты;
- протеины;
- электролиты (натрий, фосфор, калий, кальций, магний);
- паротин (фактор роста эпителия и нервов) и другие вещества, обладающие гормональной активностью.
Околоушная железа расположена в зоне жевательных мышц в позадичелюстной ямке. Над ней лежит наружный слуховой проход и скуловая дуга. Спереди и сзади она прикрыта сильными мышцами шеи, поэтому плохо пальпируется в норме. Это самая большая из всех слюнных желез, вес доходит до 30 г. Делится на поверхностную и глубокую доли.
Плотная капсула железы сращена с мышцами, но истончается на внутренней поверхности, здесь нет сплошного покрытия и происходит сообщение с окологлоточным пространством. Отростки капсулы идут вовнутрь, образуя дольки.
По такому же принципу устроены другие железы. У 60% людей имеется добавочная доля. Секрет поступает в слюнные протоки, которые сливаясь образуют единый выводной проток околоушной железы (длина до 7 см, ширина около 2,5 мм).
Рядом находятся такие важные структуры, как сонная артерия, лицевой и ушновисочный нервы, крупные вены, волокна симпатических и парасимпатических сплетений, лимфоузлы. Путь выводного протока может изменяться от прямого до изгибающегося, редко раздваивается. Он открывается на слизистой щеки.
Поднижнечелюстная железа — располагается в подчелюстной ямке между нижней челюстью и двубрюшной мышцей. Сзади соприкасается с подъязычной железой. В зоне угла нижней челюсти очень близка к околоушной. Вес составляет 8–10 г (в пожилом возрасте уменьшается). Плотная капсула окружена жировой тканью, лимфоузлами.
Выводной проток имеет длину до 7 см, просвет 2–4 мм, открывается в дне полости рта около уздечки языка. По составу секрета железа относится к серозно-слизистым. Кровоснабжение осуществляется из лицевой артерии. В непосредственной близости проходит язычный нерв.
Врачу в случаях хирургического лечения воспаления подчелюстной слюнной железы приходится учитывать возможность расположения язычного нерва в окружающих спайках. Это также касается проекции лицевого нерва. Необходимость удаления (экстирпации) железы требует осторожности в выборе места разреза. Иначе вылечив одну болезнь можно вызвать серьезные осложнения.
Подъязычная железа — располагается на дне полости рта в зоне между уздечкой языка зубом мудрости. Снаружи и снизу ограничена плотными мышцами. Рядом располагаются язычный нерв и окончания подъязычного нерва, язычные сосуды, выводной проток поднижнечелюстной железы.
Капсула тонкая. Вес до 5 г. Выводной проток впадает в устье протока поднижнечелюстной железы. Его длина до 2 см. Относится к смешанным железам серозно-слизистого типа.
Почему возникает сиалоаденит?
Причиной острого воспаления слюнной железы становится один из инфекционных возбудителей или смешанная инфекция. Наиболее распространены вирусы — эпидемического паротита, гриппа, цитомегаловирус, Эпштейна-Барр, герпес, Коксаки. Путь заражения воздушно-капельный со слюной больного человека.
Ткани слюнных желез имеют особенную чувствительность к вирусу эпидемического паротита. Попадая на слизистую оболочку дыхательных путей, он углубляется в паренхиму околоушной железы, размножается и формирует ответную воспалительную реакцию. Кроме локального воспаления, важна циркуляция вируса эпидемического паротита по кровеносной системе.
Бактерии — поступают из полости рта с лимфой или через протоки. Источником могут быть кариозные зубы, ангина, гнойные выделения из носоглотки при гайморите, отсутствие должных гигиенических мероприятий по уходу. С кровотоком бактерии могут попасть в слюнные железы при скарлатине у детей, брюшном тифе (тифозная пневмония).
С лимфой передаются при фурункулах на лице, в глотке, гнойных ранах. Одним из способствующих инфицированию факторов с дальнейшим воспалением слюнной железы является механическая обтурация (перекрытие просвета) протоков.
Она наступает в результате:
- образования камня внутри протока, застой секрета быстро инфицируется (подобное воспаление называется калькулезным);
- внедрения инородного тела;
- реактивной обтурации — рефлекторное сужение протоков и сокращение выработки слюны наступает под воздействием стресса, нарушенного питания, оперативных вмешательств на органах брюшной полости, истощения при хронических заболеваниях, злокачественных новообразованиях, при сахарном диабете.
Хронические воспалительные заболевания редко переходят из острой формы сиаладенита. Для них характерно самостоятельное развитие, что вызвано предрасположенностью ткани железы. Эта особенность объясняется аутоиммунными процессами, генетическими нарушениями, разными основными заболеваниями.
Провоцирующими факторами являются:
- стресс;
- переохлаждение;
- беременность;
- перенесенная травма;
- снижение иммунитета из-за тяжелого заболевания, старения организма.
Хроническое воспаление возникает на фоне ухудшения кровоснабжения при распространенном атеросклерозе у пожилых людей.
Как проявляется заболевание?
Симптомы воспаления слюнных желез зависят от локализации, формы, имеют местные и общие признаки.
Эпидемический паротит
Болезнь начинается внезапно с повышения температуры до 40 градусов. Припухание в околоушной области образуется с обеих сторон. Пациенты испытывают боли при движении челюстью, в разговоре, при жевании. Иррадиирует в уши. Отечность делает лицо круглым, поэтому распространено народное название болезни «свинка». У взрослых одновременно возникает воспаление подчелюстной слюнной железы и подъязычной.
Различают стадии заболевания:
- Серозная — появляется сухостью во рту, болезненностью и опуханием лица в области уха (заметно приподнятое положение мочки уха). Боль умеренная, ощущается при еде, слюновыделении на вид пищи. Кожный покров не изменен. Температура невысокая. Надавливание не вызывает выделения слюны, мало болезненно.
- Гнойная — боли становятся резкими, не дают возможности открыть рот, «стреляют» в уши, приводят к бессоннице. Температура повышается до 38 градусов и выше. Отечность распространяется на виски, нижнюю челюсть. Надавливание очень болезненно, в рот выделяется гной. Железа плотной консистенции, кожа в зоне воспаления покрасневшая.
- Гангренозная — протекает тяжело, температура не повышается высоко из-за ослабления защитных сил. Кожный покров частично разрушается и сквозь него отходят некротические ткани. Возможно септическое течение с летальным исходом или острое кровотечение из артерий шеи.
Воспаление в подчелюстной железе
Сиалоаденит подчелюстной слюнной железы проявляется отечностью в подчелюстной области. Железа пальпируется как увеличенное, плотное, бугристое, болезненное образование.
При осмотре рта под языком видно покраснение, отек, возможно обнаружение выделения гноя из протока. Локализация в поднижнечелюстной слюнной железе наиболее часто сопровождается образованием камня в протоке (калькулезный процесс). Причиной служит высокая концентрация кальция в крови, внедрение инородного тела.
Признаки калькулезного воспаления заключаются:
- в изменении характера боли на резкую, колющую, остается усиление при еде;
- нарушенном выделении слюны;
- постоянном ощущении сухости во рту;
- припухлости кожи;
- плотной бугристой поверхности железы.
Массирующие движения вызывают выделение гноя под языком.
Подъязычный сиалоаденит
Воспаление подъязычной слюнной железы бывает очень редко. Его обнаруживают стоматологи в случае осложненного течения пародонтита. Максимальная болезненность и отек выявляются под языком. Ощущается при разговоре, еде.
Формы хронического воспаления
Воспалительные заболевания слюнных желез при хроническом течении различаются по формам. Интерстициальный сиаладенит — наблюдается у 85% пациентов с поражением околоушных желез, чаще у женщин и в пожилом возрасте. Длительно протекает бессимптомно.
Прогрессирует медленно, сопровождается постепенным сужением протоков. Обострение начинается внезапно, железа увеличивается, болезненна, но имеет гладкую поверхность. После лечебных мер размер не возвращается к норме.
Паренхиматозный — тоже поражает почти всегда околоушные железы. Возраст пациентов любой, чаще заболевают женщины. Скрытое течение длится много лет. Клиника обострения не отличается от острого сиаладенита. В начальной стадии пациенты отмечают появление во рту обильной солоноватой слизи при надавливании на околоушную зону.
Сиалодохит — так именуется изолированное поражение протоков. Чаще развивается в пожилом возрасте в связи с анатомическим расширением выводящих путей. Основной признак — обильное слюноотделение при еде и разговоре. Это способствует образованию заед в углах рта.
Как ставят диагноз?
Диагностика основана на выяснении симптомов и осмотре пациента, пальпации желез. Кроме терапевта, может понадобиться консультация отоларинголога, стоматолога. Острые процессы обычно имеют выраженную связь с инфекцией.
Хронические сиаладениты выявляют с помощью рентгеновского исследования после введения контрастного вещества в проток (сиалографии). Затем на снимках выявляют характерные изменения:
- при интерстициальной форме — сужение протоков, на фоне небольшого введения Йодолипола (до 0,8 мл вместо 2–3 в норме);
- при паренхиматозной — множественные мелкие полости, протоки и ткань железы не определяются, а для полного заполнения полостей необходимо до 8 мл раствора.
При необходимости дифференциальной диагностики используют: УЗИ слюнных желез, биопсию с анализом на цитологию, бактериологический посев слюны, биохимический анализ состава слюны, методику полимеразной цепной реакции для выявления возбудителя.
Виды лечения сиалоаденитов
Лечение воспаления слюнной железы обязательно учитывает стадию и форму заболевания, возраст пациента. Острые сиаладениты в серозной стадии можно лечить амбулаторно, выполняя все распоряжения врача.
При вирусных паротитах, включая эпидемический, бесполезно лечить воспаление слюнной железы антибиотиками. Показаны препараты на основе Интерферона, иммуномодуляторы, симптоматические средства для обезболивания, снижения температуры. С целью уменьшения концентрации вируса в кровяном русле рекомендуют обильное питье.
При бактериальных острых воспалительных процессах назначается специальная слюногонная диета. В питание включают сухарики, лимон, кислую капусту, клюкву. Для стимуляции выводящих протоков применяют раствор Пилокарпина в каплях.
Антибиотики вводятся в протоки в стационарных условиях. Дома рекомендуются во внутримышечных инъекциях или капсулах. Для промывания протоков используются растворы антисептиков (Диоксидина). При воспалении слюнной железы под языком рекомендуется полоскание теплым препаратом с небольшой задержкой во рту.
Из физиопроцедур используют УВЧ для противовоспалительного и обезболивающего воздействия. На фоне сильного отека и болей, затрудняющих прием пищи, применяют блокады раствором Пенициллина с Новокаином.
Для предупреждения образования спаек и нарушения проходимости протоков используют Трасилол и Контрикал внутривенно. Хирургическое лечение показано в тяжелых случаях, требующих вскрытия гнойника снаружи. Операция проводится под наркозом. Одновременно удаляется камень в протоке, если он образовался.
Хронические сиаладениты лечат во время обострения такими же методами, как острые. Но важна поддержка слюнообразования, выделения гнойных пробок в периоды вне обострения. Для этого рекомендуется:
- провести курс массажа протоков с внутренним введением антибиотиков;
- новокаиновые блокады и электрофорез с Галантамином — стимулируют секрецию слюны;
- процедуры гальванизации;
- введение в железу Йодолипола раз в квартал для предупреждения обострений;
- курсовой прием калия йодида;
- оперативное удаление железы, если она вызывает частые обострения.
Лечение народными средствами предлагает: полоскать рот раствором соли, медленно сосать ломтик лимона, в питье добавлять травяные чаи с противовоспалительным действием (мята, ромашка, календула).
Профилактика
Детям в полтора года проводят вакцинацию трехкомпонентной вакциной против эпидемического паротита, кори, краснухи. Наиболее доступны общие защитные меры: уход за полостью рта (чистка зубов не реже двух раз в день, полоскание после еды), лечение кариозных зубов, ангин, гайморита.
Важным считается мытье рук после контакта с разными людьми, перед едой,ношение маски при уходе за больными членами семьи, одевание по сезону, недопущение переохлаждения. Участие в прививках от гриппа помогает взрослым людям защитить себя от сиаладенита. Мерам профилактики следует обучать детей с дошкольного возраста.
Сиаладенит

Сиаладенит – воспалительное заболевание слюнной железы, обычно вирусной или бактериальной природы. Сиаладенит сопровождается увеличением объема, уплотнением, болезненностью пораженной слюнной железы, уменьшением слюноотделения, сухостью во рту, нарушением общего самочувствия; в осложненных случаях – формированием камней или абсцесса. Диагноз сиаладенита устанавливается с учетом данных бактериологического и цитологического анализа отделяемого из протоков, сиалометрии, УЗИ слюнных желез, сиалографии, сиалосцинтиграфии, исследования биоптатов малых слюнных желез. Лечение сиаладенита предусматривает проведение противовирусной и антибактериальной терапии; при калькулезном сиаладените показано удаление камней.
МКБ-10

- Классификация сиаладенита
- Причины сиаладенита
- Симптомы сиаладенита
- Диагностика сиаладенита
- Лечение сиаладенита
- Прогноз и профилактика сиаладенита
- Цены на лечение
Общие сведения
Сиаладенит – воспалительное поражение больших или малых слюнных желез, приводящее к нарушению процесса слюноотделения. В стоматологии сиаладениты составляют 42-54% всех заболеваний слюнных желез. Наиболее часто сиаладенитом заболевают дети и пациенты 50-60 лет. Самой частой формой сиаладенита служит эпидемический паротит, изучаемый в рамках инфекционных болезней и педиатрии. Кроме этого, сиаладенит может сопровождать течение системных заболеваний (например, болезни Шегрена), которые рассматриваются ревматологией. Специфические воспалительные поражения слюнных желез при туберкулезе, сифилисе являются сферой интересов соответствующих дисциплин – фтизиатрии и венерологии.

Классификация сиаладенита
Классификация сиаладенитов предполагает их разделение с учетом клинического течения, причинных факторов, механизма инфицирования и морфологических изменений на следующие группы:
1. Острые сиаладениты:
- вирусные (гриппозный, цитомегаловирусный, Коксаки-индуцированный сиаладенит, эпидемический паротит)
- бактериальные (послеоперационные, постинфекционные, лимфогенные, контактные, связанные с обструкцией протока слюнной железы инородным телом)
2. Хронические сиаладениты:
- паренхиматозные (воспаление паренхимы слюнных желез)
- интерстициальные (воспаление соединительнотканной стромы слюнных желез)
- сиалодохит (протоковый сиаладенит)
Хронические сиаладениты могут иметь неспецифическую и специфическую этиологию. К числу хронических специфических сиаладенитов относятся туберкулез, актиномикоз и сифилис слюнных желез.
Острый сиаладенит в своем развитии может проходить стадии серозного, гнойного воспаления слюнной железы и ее некроза.
Причины сиаладенита
Возбудителями сиаладенитов выступают вирусные или бактериальные агенты, поражающие слюнные железы. Бактериальные сиаладениты чаще всего вызываются микрофлорой полости рта или микроорганизмами, распространяющимися из отдаленных очагов инфекции (стафилококками, стрептококками, колибактериями, анаэробной флорой). Контактный сиаладенит обычно наблюдается при флегмоне прилежащих к железе мягких тканей. Лимфогенный сиаладенит развивается после перенесенных респираторных инфекций (трахеита, ангины, пневмонии), заболеваний челюстно-лицевой области (периодонтита, фурункулов, карбункулов, конъюнктивита). При послеоперационном сиаладените всегда прослеживается связь заболевания с предшествующим хирургическим вмешательством на полости рта или слюнной железе. Сиаладениты, связанные с инородными телами, могут быть обусловлены сиалолитиазом, попаданием в проток слюнной железы мелких зернышек, косточек, ворсинок зубной щетки и пр.
Среди вирусов наибольшую этиологическую роль в возникновении сиаладенита играют вирусы гриппа, аденовирусы, парамиксовирусы, цитомегаловирусы, вирусы Коксаки и Эпштейна-Барр, простого герпеса и др. Возбудителями специфических сиаладенитов выступают актиномицеты, микобактерии туберкулеза, бледные трепонемы.
Инфицирование слюнных желез чаще происходит через устье протока, реже – контактным, гематогенным или лимфогенным путем. Возникновению сиаладенита способствуют ослабление иммунитета, застой секрета в протоках железы или снижение слюноотделения при тяжелых инфекциях, после хирургических вмешательств на брюшной полости, вследствие повреждений железы. Повышенный риск заболеваемости сиаладенитом существует у пациентов с ксеростомией; больных, получающих лучевую терапию полости рта; лиц, страдающих анорексией.
Симптомы сиаладенита
В силу анатомических и топографических особенностей чаще всего воспаляются околоушные железы, реже – подчелюстные, подъязычные и малые слюнные железы. Острый сиаладенит манифестирует с увеличения объема и уплотнения пораженной слюнной железы, припухлости мягких тканей; болей, имеющих тенденцию к усилению при жевании, глотании, повороте головы и иррадиации в ухо, висок, нижнюю челюсть. Может отмечаться ограничение амплитуды открывания рта, заложенность ушей.
На воспалительный процесс в железе указывает нарушение ее функции: гипосаливация (реже гиперсаливация), появление в слюне слизи, гноя, хлопьев (клеток слущенного эпителия). Часто острые сиаладениты протекают с ухудшением самочувствия, лихорадкой. При исследовании железы пальпируется плотный инфильтрат, при гнойном расплавлении которого определяется симптом флюктуации.
При осложненном течении острого сиаладенита не исключается возникновение слюнных свищей, абсцессов и флегмон околоушно-жевательной и подчелюстной области, стеноза слюнных протоков. Хронический сиаладенит протекает с периодически возникающими обострениями, во время которых отмечается припухлость и незначительная болезненность в области пораженных слюнных желез, снижением слюноотделения, неприятным привкусом во рту.
Диагностика сиаладенита
В зависимости от возраста пациента, этиологии воспаления слюнных желез и основных заболеваний, которым оно сопутствует, сиаладенит может выявляться стоматологом, терапевтом. При внешнем осмотре обнаруживается локальная припухлость в области слюнной железы (снаружи или со стороны полости рта), выделение гноя из устья выводного протока при массировании железы.
Различные формы сиаладенита могут быть дифференцированы по клиническим проявлениям, а также с помощью данных лабораторных и инструментальных исследований. Важную информацию о специфике происходящих в слюнной железе процессов позволяет получить ПЦР, биохимическое, цитологическое, микробиологическое исследование секрета, биопсия слюнных желез с гистологическим исследованием материала. Наличие видоспецифических антител в сыворотке крови определяется с помощью иммуноферментного анализа.
Анатомо-топографические особенности и функциональные нарушения желез анализируются на основании результатов УЗИ слюнных желез, сиалографиии, сиалосцинтиграфии, сиалотомографии, термографии. Для количественной оценки секреции слюнных желез используется сиалометрия. Дифференциальная диагностика сиаладенитов должна идти по пути исключения сиаладеноза, слюннокаменной болезни, кист и опухолей слюнных желез, лимфаденита, инфекционного мононуклеоза и др.
Лечение сиаладенита
В зависимости от типа возбудителя, этиотропная терапия сиаладенита может включать назначение противовирусных или антибактериальных препаратов. При вирусных сиаладенитах проводится орошение полости рта интерфероном; при бактериальных осуществляется инстилляция антибиотиков и протеолитических ферментов в проток слюнной железы. В стадии инфильтрата выполняются новокаиновые блокады по Вишневскому, проводятся аппликации раствора диметилсульфоксида на область железы. При абсцедировании показано вскрытие гнойника.
При хроническом сиаладените к медикаментозной терапии добавляется массаж железы, физиолечение (электрофорез, флюктуоризация, гальванизация, УВЧ). При стриктурах проводится бужирование протоков слюнной железы; при выявлении саливолитов – их удаление одним из принятых способов (литотрипсия, сиалэндоскопия, литоэкстракиця и пр.). В случае упорного, рецидивирующего течения сиаладенита решается вопрос об экстирпации слюнной железы.
Прогноз и профилактика сиаладенита
Исход сиаладенита, в большинстве случаев, благоприятный. В случае острого сиаладенита выздоровление обычно наступает в течение 2-х недель. В тяжелых или запущенных случаях сиаладенит может сопровождаться рубцовой деформацией или заращением протоков, стойким нарушением слюноотделения, некрозом железы.
Профилактика сиаладенита заключается в укреплении иммунитета, соблюдении гигиены полости рта, терапии сопутствующих заболеваний, устранении стоматогенных очагов хронической инфекции.
Хронический сиалоаденит
 Хронический сиаладенит – это воспаление слюнных желез, при котором периоды обострения чередуются с периодами ремиссии. Данный вид заболевания по-разному проявляется у мужчин, женщин и детей. Во время сниженной активности патологического процесса симптомы воспалительного процесса практически отсутствуют. При обострении наблюдается болезненная припухлость в шейном отделе, неприятный вкус во рту, затрудненное отделение слюны. Лечение направлено на сдерживание изменений структуры тканей слюнных желез и устранение болезненных симптомов.
Хронический сиаладенит – это воспаление слюнных желез, при котором периоды обострения чередуются с периодами ремиссии. Данный вид заболевания по-разному проявляется у мужчин, женщин и детей. Во время сниженной активности патологического процесса симптомы воспалительного процесса практически отсутствуют. При обострении наблюдается болезненная припухлость в шейном отделе, неприятный вкус во рту, затрудненное отделение слюны. Лечение направлено на сдерживание изменений структуры тканей слюнных желез и устранение болезненных симптомов.
Классификация форм хронического сиаладенита
В зависимости от области локализации и схожести симптомов выделяют три основные формы сиаладенита:
- Паренхиматозный сиаладенит.
Паренхима – это совокупность функциональных клеток, из которых состоит слюнная железа. В основе воспалительного процесса лежит изменение клеток данного вида. Такой форме заболевания чаще подвержены женщины. От паренхиматозного сиаладенита страдают околоушные слюнные железы. - Интерстициальный сиаладенит.
Воспаление данного типа протекает в междольковом пространстве железы. Чаще всего ему подвержены мужчины. При интерстициальном сиаладените поражаются подчелюстные слюнные железы. - Протоковый сиаладенит
Возникает из-за врожденной патологии слюнных протоков или в результате их травмирования. Чаще всего бывает у людей пожилого возраста.
Симптомы хронического сиаладенита
На начальной стадии паренхиматозного сиаладенита симптомы, как правило, отсутствуют. Основные жалобы связаны с ощущением сухости во рту. В дальнейшем может наблюдаться болезненная припухлость в области шеи, неприятный привкус во рту, тянущая боль. Без лечения поверхность слюнной железы становится бугристой, отделение слюны затруднено.
При интерстициальном сиаладените может беспокоить отдельный участок воспаленной железы. Редко наблюдается жалобы на снижение слуха. При усиливающемся воспалении слюнная железа увеличивается в размерах, при пальпации ощущается неровность ее поверхности, выделение слюны нарушено.
Протоковому сиаладениту подвержены люди преклонного возраста или с ослабленным иммунитетом. Воспаление сопровождается навязчивым солоноватым привкусом во рту. При надавливание на устье протока выделяется мутная слюна. Само устье выводного протока заметно утолщено.
Причины возникновения хронического сиаладенита
Однозначного ответа на вопрос о возникновении хронического сиаладенита пока нет. Предположительная причина – врожденные аномалии строения железы, из-за которых инфекция легко проникает в слюнные протоки из близлежащих анатомических отделов. Предрасполагающим фактором развития хронической формы заболевания являются частые общесоматические заболевания – болезни пищеварительной, дыхательной и эндокринной систем.
Диагностика сиаладенита
Диагностика представляется собой тщательный анализ жалоб пациента, а также прощупывание слюнной железы. Для уточнения диагноза возможны цитологические исследования слюнного секрета. При частых воспалениях или выраженном увеличении слюнной железы возможно назначении рентгенографии с контрастным веществом. Целью исследования является оценка тканей железы и проходимость слюнных протоков. Проводят рентгенографию только после устранения острого воспаления. Целью диагностики является дифференциация хронического сиаладенита от других заболеваний со схожими симптомами:
- острый бактериальный или вирусный сиаладенит;
- доброкачественные новообразования;
- псевдопаротит Герценберга;
- сиаладеноз.
Лечение хронического сиаладенита
Лечение хронического сиаладенита направлено на предотвращение изменения тканей железы, нормализацию отделения слюны и устранения воспалительного процесса.
В период обострения врач-стоматолог назначает курс антибиотиков широкого спектра действия. При отсутствии бактериальной инфекции терапия может ограничиваться антисептическими полосканиями и назначением витаминного комплекса для поддержки иммунитета. В комплексной терапии возможно проведение физиотерапевтических процедур, например электрофореза или магнитолазерной терапии. В редких случаях при неэффективности консервативного лечения и потере функционирования железы возможно хирургическое вмешательство.
2019 © Хорошая стоматология — сеть стоматологических клиник.
Стоматологические услуги около м. Верхние Лихоборы, м. Митино, м. Тушинская, м. Речной вокзал, м. Отрадное, м. Щелковская
Данная страница носит информационно-справочный характер и не является публичной офертой.
Как лечить сиалоаденит
В ротовой полости человека на поверхности слизистой оболочки существует три пары больших слюнных желез. Одна пара из них – околоушные – расположены спереди и под ушной раковиной. Это самые крупные слюнные железы. Вторая пара – подчелюстная – расположена под нижней челюстью, немного ниже задних зубов. Третья пара – подъязычные слюнные железы – располагаются под слизистой дна ротовой полости с левой и с правой стороны от языка.
Все три пары слюнных желез вырабатывают специфический секрет – слюну. Слюна вырабатывается в организме через специальные протоки, находящиеся внутри ротовой полости.
Основная функция слюны в организме – обеспечить нормальное и здоровое протекание процесса пищеварения. Слюна смягчает твердые кусочки пищи, готовя их к попаданию в желудок. Она же помогает человеку эти смягченные пищевые кусочки проглотить.
Если у человека начинается воспаление слюнных желез, слюна перестает выполнять свою основную функцию. Процесс выработки слюны дает сбой, проглатывать пищу становится все труднее.
При появлении болевых ощущений, воспаления, кровоточивости десен не ждите, пока симптом пройдет сам. Вы можете приглушить его обезболивающими, но остановить воспалительный процесс без вмешательства специалиста невозможно! Обратитесь на консультацией к стоматологу. Стоматология на Щелковской Диамед расположена недалеко от метро Щелковская. Мы работаем для вас без выходных. Записаться к стоматологу вы можете по телефону 8 (495) 221-21-18 или заполнив онлайн форму записи.
Почему начинается воспаление слюнных желез
Воспаление слюнных желез встречается двух типов.
Сиалоаденит эпидемического характера
Причины сиалоаденита эпидемического характера – это вирусные заболевания и инфекции. Частая причина воспаления слюнных желез – свинка. Вирус при этом заболевании переходит от одного человека к другому воздушно-капельным путем. Воспалительный процесс в слюнных железах происходит при сильном увеличении их размеров.
Сиалоаденит неэпидемического характера
Другая причина воспаления слюнных желез – образование закупорки слюнного протока. Нарушения в функционировании протока может возникнуть из-за сильных механических травм, попадания в них инородных тел, развития у человека слюннокаменной болезни – сиалолитиаза.
К очень распространенной причине развития воспаления слюнных желез относится и нерегулярное соблюдение правил гигиены полости рта. Неэпидемический паротит – именно так в медицине называется воспаление околоушных слюнных желез – может возникнуть как следствие перенесения инфекционного заболевания (в группе риска находятся пневмония, грипп, тиф, энцефалит) или как следствие операционного вмешательства.
Как проявляется сиалоаденит
- боль во время приема пищи, проглатывания пищи;
- покраснение, отек лица или шеи;
- нарушение вкусовых ощущений;
- наличие неприятного привкуса в ротовой полости;
- сухость рта;
- затрудненность при открывании рта;
- появление одышки;
- общее повышение температуры тела.
Стоит учитывать, что при остром сиалоадените симптомы утихают так же быстро и резко, как и появляются. Но это не повод забыть о только недавно мучивших вас проблемах. Дело в том, что заболевание не проходит, а лишь переходит в тихую стадию, что впоследствии может привести к развитию хронического сиалоаденита.
Сиалоаденит может сопровождаться осложнениями, если вовремя не начать лечение или не соблюдать все предписания лечащего врача. К наиболее распространенным осложнениям относятся:
- образование гнойников на дне ротовой полости;
- абсцесс (гнойное воспаление) слюнных желез;
- повторное поражение инфекцией.
Диагностика и лечение воспаления слюнных желез
Как диагностируется сиалоаденит
Диагностирует сиалоаденит врач-стоматолог на осмотре полости рта или терапевт, если вы обратитесь с заболеванием в многопрофильную клинику. Во время обследования обычно выявляется значительно увеличение слюнных желез, иногда – выделение гнойной жидкости. В случае бактериальной инфекции выявляется болезненность слюнных желез.
Если у лечащего врача возникает подозрение на абсцесс, то обычно пациенту назначается ультразвуковое исследование. Наша Стоматология располагается в одном здании с многопрофильной клиникой «Диамед» на Щелковской. Вы сможете оперативно получить лечение и пройти необходимые диагностические и лечебные процедуры.
Лечение сиалоаденита
Сиалоаденит легче поддается лечению, когда заболевание носит острую форму и не перешло в хроническую стадию.
Лечение острого сиалоаденита состоит в применении специальных лекарственных препаратов, усиливающих выделение слюнной жидкости. В лечении сиалоаденита важное место занимают физиотерапевтические процедуры, в особенности ультравысокочастотная терапия (УВЧ) и лазерная физиотерапия. После начала физиотерапевтических процедур облегчение наступает уже на третьи сутки, а на 7 сутки заболевание полностью проходит. Кабинет физиотерапии располагается в одном здании с нашей стоматологией, вы будете направлены на прием к специалисту-физиотерапевту на бесплатную консультацию.
В период лечения очень важно соблюдать все правила гигиены полости рта. Рекомендуется чистить зубы не только утром и вечером, но и проводить чистку после каждого приема пищи при помощи зубной нити. Соблюдение этого правила помогает предотвратить дальнейшее развитие воспаления. На период лечения курильщикам строго необходимо избавиться от своей вредной привычки.
Во время лечения очень правильно соблюдать режим питания. Пища, которую вы употребляете, необходимо резать на мелкие кусочки. Также положительное воздействие на слюнные железы оказывает обильное употребление теплой жидкости – молока, отвара шиповника, исключительно свежих соков и морсов.
Если у вас наблюдается повышение температуры, то врач прописывает жаропонижающие и противовоспалительные средства.
Сиалоаденит в хронической форме лечится сложно и долго. Велика вероятность того, что полного избавления от заболевания может не произойти. Именно поэтому мы рекомендуем вам как можно раньше обратиться к врачу-стоматологу. В периоды начала обострений показан прием антибиотиков либо препаратов, помогающих увеличить выделение слюны. Проводится антибактериальная терапия. Хороший эффект оказывает применение в лечебных целях постоянного тока малого и низкого напряжения (такая процедура носит название гальванизации слюнных желез).
Заболевания слюнных желез и их протоков причины, признаки, лечение
В обязанности стоматолога-хирурга, помимо удаления зубов, входит контроль состояния слюнных желез и удаление кистозных образований. В клинику часто обращаются пациенты с жалобами на вязкость слюны или ее отсутствие, появление в ротовой полости гноя, болезненности при жевании, ощущение инородного тела. Все это может говорить о наличии кисты в слюнной железе. Это заболевание сопровождается специфическими симптомами и требует хирургического лечения.
Причины новообразований слюнных желез
Новообразование в слюнной железе может возникнуть независимо от возраста и стати. Одинаково часто с этой проблемой сталкиваются маленькие дети и пожилые люди. Основными факторами риска выступает изменение консистенции слюны на фоне системных заболеваний организма. Также спровоцировать кистозный процесс могут неправильное питание, несоблюдение правил гигиены.
Другие частые причины образования кист:
- травматическое повреждение с разрывом протока слюной железе, происходит с попаданием инородного тела либо инфекции, может быть и то и другое;
- рубцевание после оперативного вмешательства в области челюсти может провоцировать сужение канала, отток слюны задерживается, что и вызывает заболевание;
- закупорка протока слюнной железы на фоне сгущения слюны;
- инфекции, попадающие непосредственно из ротовой полости.
Есть несколько видов заболеваний протоков слюнных желез.
- Кисты больших слюнных желез – это околоушная, подъязычная, подчелюстная;
- Кисты паренхимы железы.
- Ретенционные и посттравматические.
- Кисты малых слюнных желез – они расположены повсюду под слизистой оболочкой полости рта.
Когда нужно обратиться к стоматологу-хирургу?
Как только начинается образование кисты, нельзя вывить определенных симптомов. Но уже тогда начинает нарушаться отток слюны. Сухость слизистой оболочки, тяжесть глотания может указывать на начало патологического процесса. Со временем киста увеличивается и уже создает значительный дискомфорт.
- Появляется боль при одном только упоминании о еде, то есть в любое время, когда слюна выделяется, больной чувствует острую боль.
- При ощупывании можно выявить небольшое круглое образование в районе больших слюнных желез.
- Бол усиливается при разговоре, приеме пищи и механическом повреждении участка в районе кисты.
Как выявить кисту в слюнной железе?
После того как пациент обращается со специфическими симптомами, необходимо подтвердить диагноз для начала лечения. С этой целью проводится пальпация, осмотр стоматологом ротовой полости, лабораторное исследование ротовой жидкости и слюны из железы. Как дополнительные мероприятия используют ультразвуковую диагностику и КТ.
Как удаляются кисты протоков слюнных желез?
Некоторые специалисты до сих пор стараются победить новообразования проток слюнных желез консервативными методами. Но такой подход все чаще оказывается бесполезным и только усугубляет течение заболевания. Лучше сразу проводить хирургическое удаление с последующей восстановительной терапией.
Во время проведения операции удаляется киста и часть здоровой ткани, дабы предупредить риск развития повторного заболевания. Операция проводится под местным обезболиванием непосредственно в хирургическом кабинете стоматологической клиники. Удаление кисты оперативным методом гарантирует полное выздоровление.
Для скорейшего восстановления необходимо некоторое время после операции воздержаться от соленой, острой, кислой, твердой пищи. Во-первых, это будет очень болезненно, а во-вторых, может спровоцировать осложнение в виде воспаления с припухлостью.
Если есть подозрение на новообразование в районе челюсти, нужно немедленно обращаться в клинику. Повышен риск непроизвольного разрыва капсулы, что грозит распространением инфекции и интоксикацией организма. В лучшем случае разрыв кисты приведет к инфицированию слизистой оболочки ротовой полости. Также могут возникнуть осложнения со стороны пищеварительной системы при проглатывании инфицированной слюны. Немалый риск поражения дыхательных органов, что связано с их близким расположением.
В качестве профилактики нужно соблюдать гигиенические правила, следить за состоянием слюны, пить много жидкости и проходить регулярные консультации у стоматолога.
Если новообразование случилась у ребенка, его также нужно отвести к детскому хирургу для дальнейшего удаления. Но на самом деле развитие кисты у ребенка – это очень сложный процесс, особенные трудности возникает в момент лечения. Страх ребенка перед операцией может привести к проблемному удалению кисты. Но, если учитывать, что сегодня стоматологические клиники достаточно адаптированы для детской аудитории, лечение обещает быть быстрым и со стопроцентной гарантией.
Воспаление слюнной железы – симптомы, диагностика, лечение
В последнее время в челюстно-лицевой хирургии одной из самых популярных актуальных тем является тема заболеваний слюнных желёз. На международных конференциях широко представлены темы особенностей анатомического строения, функциональных заболеваний слюнных желёз, так как в последнее десятилетие получила подтверждение гипотеза об инкреторной функции больших слюнных желез, что ставит их в ряд органов, оказывающих регуляторное действие на различные функции организма: процессы физиологической регенерации, эритропоэз, минеральный обмен и встречается во всех возрастных группах [1–4].
При изучении частоты и причин обращаемости людей разного возраста в амбулаторные и стоматологические подразделения стационарных лечебно-профилактических учреждений была использована классификация заболеваний СЖ В.Н. Матиной (2007) [5, 6].
Цель работы – обзор научной литературы о причинах нарушения секреции слюнных желез и методах их лечения.
Заболевания слюнных желез достаточно широко распространены и требуют особого внимания как со стороны врачей стоматологов, так и со стороны врачей других профилей.
Разберемся с основными симптомами и понятиями.
Сиалоаденит – это инфекционное заболевание, возникающее вследствие попадания в слюнные железы патогенных микроорганизмов
По частоте возникновения преобладают воспалительные процессы. По данным исследований Rauch, на 100 случаев воспаления приходится 10 случаев сиалоза, 5 случаев слюнного камня, 1 случай опухоли слюнной железы.
– разнообразные бактериальные инфекции – стафилококковая, пневмококковая, стрептококковая, туберкулез и сифилис;
– вирусы – в частности, цитомегаловирус человека, вирус гриппа и эпидемического паротита («свинки»);
– актиномикоз – распространенная грибковая инфекция;
– болезнь кошачьих царапин – появляется вследствие укусов и царапин кошек;
– онкологические заболевания также могут стать причиной вторичного сиалоаденита [7, 8].
Слюнотечение (гиперсаливация) – это повышенное выделение слюны, зачастую с истечением ее из ротовой полости на подбородок.
Развивается в результате большого количества разнообразных заболеваний и состояний как при повышенном, так и при нормальном объеме вырабатываемой слюны.
1. Изменения со стороны полости рта:
– стоматит (воспаление слизистой оболочки полости рта);
– гингивит (воспаление десен);
– сиалоаденит (вирусное воспаление ткани слюнных желез).
2. Заболевания органов пищеварения.
– Сужение пищевода (например, после его воспаления или химического ожога).
– Гастрит (воспаление слизистой оболочки желудка):
– с повышенной секрецией (выработкой) желудочного сока;
– с пониженной секрецией желудочного сока.
– Язва (глубокий дефект) желудка.
– Язва двенадцатиперстной кишки.
– Острый панкреатит (воспаление поджелудочной железы, длящееся менее 6 месяцев).
– Хронический панкреатит (воспаление поджелудочной железы, длящееся более 6 месяцев).
3. Заболевания нервной системы:
– инсульт (гибель участка головного мозга);
– болезнь Паркинсона (медленно прогрессирующий неврологический синдром, характеризующийся повышением тонуса мышц, их дрожанием и ограничением движений);
– опухоли головного мозга;
– бульбарный паралич (поражение IX, X, XII пар черепных нервов в продолговатом мозге);
– ваготония (повышение тонуса парасимпатической нервной системы – части вегетативной нервной системы, нервные узлы которой расположены в органах или недалеко от них);
– воспаление тройничного нерва (пятая пара черепно-мозговых нервов);
– воспаление лицевого нерва (седьмая пара черепно-мозговых нервов);
– психозы (болезненное расстройство психики, проявляющееся нарушенным восприятием реального мира);
– некоторые формы шизофрении (тяжелое психическое расстройство, влияющее на многие функции сознания и поведения);
– неврозы (обратимые (то есть способные к излечению) психические нарушения);
– олигофрения (врожденное) слабоумие, то есть недоразвитие умственной деятельности);
– идиотия (самая глубокая степень олигофрении, характеризующаяся почти полным отсутствием речи и мышления);
– кретинизм (заболевание, характеризующееся задержкой физического и психического развития вследствие снижения выработки гормонов щитовидной железы).
– Бешенство (острое инфекционное вирусное заболевание, поражающее центральную нервную систему).
– Глистные инвазии (внедрение в организм плоских или круглых червей).
– Недостаточность никотиновой кислоты (заболевание, развившееся вследствие дефицита никотиновой кислоты, то есть витамина РР, содержащегося в ржаном хлебе, мясных продуктах, фасоли, гречке, ананасах, грибах).
– Отравление различными химическими веществами при их попадании в организм с вдыхаемым воздухом, проглатывании с пищей или водой, а также через кожу: ртутью, йодом, бромом, хлором, медью, оловом [9, 10, 11, 12].
4. Воздействие некоторых лекарственных препаратов:
– М-холиномиметиков (группа препаратов, возбуждающих парасимпатическую нервную систему, которые используются для лечения глаукомы (повышенного внутриглазного давления) и других заболеваний);
– солей лития (группа препаратов, используемых для лечения некоторых психических заболеваний);
– антиконвульсантов (группа препаратов, применяющиеся для предупреждения возникновения судорог).
– Уремия (самоотравление организма, возникающее в результате нарушении функции почек).
Рефлекторное слюнотечение (то есть непроизвольное выделение слюны в ответ на получение импульсов головным мозгом от различных органов) может иметь место при заболеваниях: носа, реже – почек и других органов [13, 14].
Слюннокаменная болезнь (сиалолитиаз, калькулезный сиаладенит) характеризуется образованием камней в протоках слюнных желез.
Наиболее часто встречается в подчелюстных железах (83 %), реже – в околоушных (10 %) и подъязычных (7 %).
1. Нарушение минерального, главным образом, кальциевого обмена.
2. Гипо- и авитаминоз А.
3. Нарушения секреторной функции и хроническое воспаление слюнной железы.
Сиалоз – это билатеральные рецидивирующие, невоспалительного и неопухолеподобного характера изменения.
1. Болезни эндокринной системы;
2. Нарушение обменных процессов в организме;
3. Заболевания пищеварительного тракта;
4. Некоторые аллергические заболевания;
5. Остеохондроз шейного отдела позвоночника.
6. Опухоли, различные по своему морфологическому строению малых и больших слюнных желез [15, 16].
Причины появления опухолей слюнных желез до конца не выяснены. Предполагается возможная этиологическая связь опухолевых процессов с предшествующими травмами слюнных желез или их воспалением (сиаладенитами, эпидемическим паротитом), Существует мнение, что опухоли слюнных желез развиваются вследствие врожденных дистопий. Есть сообщения относительно возможной роли онкогенных вирусов (Эпштейна-Барр, цитомегаловируса, вируса герпеса) в возникновении опухолей слюнных желез.
Количество, возраст и гендерное распределение людей, находившихся на амбулаторном лечении, n ( %)
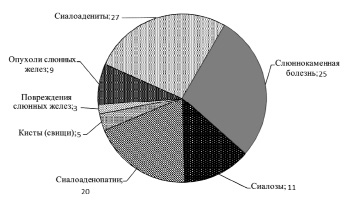
Распределение пациентов с заболеваниями слюнных желез с учетом нозологической формы патологии, n (чел.)
Опухоли слюнных желез в процентном соотношении распределены следующим образом: 80 % – gl.parotis, 10 % – gl.submandibularis, 9 % – малые слюнные железы, 1 % – подъязычная слюнная железа [17, 18, 19].
Лечение слюнных желез
Лечебные мероприятия при сиалоадените могут осуществляться как в условиях стационара, так и в поликлинике, что определяется тяжестью течения заболевания, комплексом лечебных методов и зависит от объема терапевтических и хирургических мероприятий, а также социально-бытовых условий пациента. Лечение больных с хроническими сиалоаденитами в стадии обострения в большинстве случаев проводится в условиях стационара и направлено на купирование острых воспалительных явлений в СЖ и предупреждение развития осложнений. Основная роль отводится антибиотикотерапии. При воспалительных заболеваниях СЖ в процесс активно вовлекается лимфатическая система. В нее из очага воспаления всасываются продукты распада клеток и нарушенного метаболизма, патогенные микроорганизмы, которые не только сохраняются, но и размножаются в лимфатических узлах с образованием токсических продуктов. Однако не все антибактериальные препараты, применяемые при воспалительных заболеваниях СЖ, обладают лимфотропным действием. Поэтому в настоящее время используется методика регионарного лимфотропного введения препаратов в область сосцевидного отростка, что позволяет снизить суточные дозы антибиотиков с одновременным увеличением терапевтической концентрации лекарственных средств в тканях и жидкостях организма [20–23].
У больных с хроническими сиалоаденитами в стадии ремиссии наибольший эффект отмечается при применении комплекса лечебных мероприятий, направленных на решение следующих задач: повышение неспецифической реактивности организма и коррекцию нарушенного иммунитета; улучшение трофики СЖ и стимуляцию ее функции; предупреждение рецидивирования воспалительного процесса (комплекс лечебных мероприятий проводится в зависимости от периода заболевания – обострения или ремиссии); приостановление нарастания склерозирования стромы и дегенеративных изменений в паренхиме; снижение токсического воздействия на организм системных заболеваний, характерных для каждой формы хронического сиалоаденита; с этой целью больных следует направлять к профильным специалистам для проведения лечения [24–26].
Независимо от формы заболевания, стадии и активности процесса лечение начинают с ликвидации хронических очагов воспаления (санации полости рта, ЛОР-органов и др.). Выбор лечебных мероприятий осуществляется с целью воздействия на патогенетические звенья функционального и морфологического характера, определяемые у больных хроническим сиалоаденитом [27–29].
Методы лечения довольно разнообразны по комплексу лекарственных средств и способу их применения.
С целью повышения иммунитета успешно применяются поливитамины, нуклеинат натрия, а также метод интраканального УФ-облучения протоков СЖ с использованием гибких световодов (с помощью малогабаритного локального УФ-облучателя «Яхонт»). В весенне-осенний период усиливается риск обострения хронических сиалоаденитов, поэтому коррекцию иммунитета в это время года целесообразно проводить в виде профилактической терапии. Большое значение необходимо придавать условиям жизни больного: правильному и регулярному питанию, разумному сочетанию режима труда и отдыха, аутотренингу, гимнастике. Положительные результаты лечения наблюдаются при использовании лекарственных препаратов растительного происхождения: настойки календулы, сока подорожника, сиропа шиповника, экстракта чабреца [30].
С целью нормализации нарушенного обмена нуклеиновых кислот, наблюдаемого преимущественно у больных интерстициальным сиалоаденитом, широко применяются стафилококковый анатоксин, бактериофаг, инъекции РНК-азы, электрофорез с ДНК-азой, Продигиозан. В качестве мембраностабилизатора назначается a-токоферол, регулирующий нарушенные антиокислительные процессы. Новокаиновая блокада, предложенная А.В. Вишневским, используется с целью нормализации трофических процессов в железе. Наиболее выраженно ее положительный эффект отмечается в сочетании с компрессами диметилсульфоксида и гепарина натрия. Гипертермическая реакция кожных покровов на месте введения 0,5 % раствора Новокаина сохраняется в течение 2–3 сут, поэтому рекомендуется проводить блокаду 1 раз в 2–3 дня. Тримекаиновая или лидокаиновая блокада дают менее выраженный гипертермический эффект. Всего на курс назначают 5—10 блокад в области каждой СЖ, чередуя стороны при двустороннем процессе. Димексид улучшает тканевую микроциркуляцию, оказывает аналгезирующее, бактериостатическое действие, особенно при внутрипротоковом введении 30 % раствора. Галантамин (0,5–1,0 % раствор) в виде подкожных инъекций с целью улучшения секреторной активности железы показан у больных интерстициальным сиалоаденитом и сиалодохитом. Раствор пирогенала улучшает трофику и функцию СЖ, приостанавливает развитие рубцов и спаек, в связи с чем рекомендуется к применению у больных с паренхиматозным сиалоаденитом [31].
При обострении процесса в комплекс лечебных мероприятий следует включать парентеральное введение протеаз, криохирургию, магнитотерапию СЖ и верхнего шейного симпатического ганглия. Внутрипротоковое введение протеаз может привести к еще большему обострению процесса. У больных с обострившимся паренхиматозным сиалоаденитом положительные результаты наблюдаются при использовании ингибитора протеаз Контрикала, который приводит к быстрому купированию сиалоаденита, а при синдроме Шегрена – к улучшению секреции. Положительный эффект отмечается после введения в протоки околоушных слюнных желёз лиофилизированного панкреатического сока, суспензии цинк-инсулина, витамина А и масла шиповника.
Общесоматические заболевания, в большинстве случаев диагностируемые у пациентов с сиалоаденитами, оказывают на паренхиматозные органы, в том числе и на СЖ, токсическое воздействие и приводят к изменению их гемодинамики, вследствие чего возникает нарушение микроциркуляции органа. Указанные процессы определяют сущность хронического воспаления, приводя к развитию фиброзных и склеротических изменений и ксеростомии. С учетом этого факта больным с сиалоаденозами и хроническими формами сиалоаденитов следует проводить инфузионную терапию с использованием гемодеза и реополиглюкина. Причем раствор гемодеза можно использовать как в виде наружных блокад (50 мл) на область СЖ в сочетании с внутривенными вливаниями 400 мл физиологического раствора и раствора глюконата кальция, так и внутривенно (400 мл), сочетая с электрофорезом дезоксирибонуклеазы на область желез [32].
Физиолечение широко используется у больных сиалоаденитами: при длительности заболевания не более 5 лет рекомендуется ультразвуковая терапия области СЖ; благоприятный эффект наблюдается при проведении электрофореза области СЖ с 1 % раствором лизоцима на 0,5 % растворе хлорида натрия или электрофореза с 1 % раствором аскорбиновой кислоты. Использование внутрижелезистого введения лекарственных препаратов через околоушной проток с помощью электрофореза увеличивает скорость их проникновения в 3 раза; лазеротерапия усиливает регионарное кровообращение в СЖ, что позволяет значительно удлинить периоды ремиссии [33].
Применение внутрипротокового лазерного облучения дает более сильный лечебный эффект и способствует уменьшению размеров полостей при паренхиматозном сиалоадените; положительные результаты дает использование переменного магнитного поля на область СЖ; аксонотерапия – электростимуляция активных точек в области околоушных СЖ – эффективна при лечении больных с паренхиматозным паратитом; воздействие гелиево-неоновым лазером на область пораженной СЖ (курс лечения составляет 10 процедур) позволяет нормализовать вязкость и рН слюны, а также купировать воспалительный процесс в более короткие сроки. Одновременно с этим у больных отмечается улучшение общего состояния, нормализация сна и исчезновение болевого синдрома [34].
Гирудотерапия оказывает противовоспалительное, иммунорегуляторное, гипосенсибилизирующее, противоотечное, тромболитическое, обезболивающее, гипотензивное, антиатеросклеротическое действия и обладает рядом других положительных свойств. Она эффективна у больных, страдающих интерстициальным сиалоаденитом и сиалозами, но с осторожностью должна применяться у пациентов с синдромом Шегрена и хроническим паренхиматозным сиалоаденитом. При лечении больных с сиалозами применяется комплекс патогенетической терапии, включающий сульфат магния, Мезим-форте, Продигиозан, лимонную кислоту, -глобулины, поливитамины, гемотрансфузию. Лечение должно быть направлено на элиминацию метаболитов или реутилизацию фосфолипидно кальциевых компонентов тканевого детрита, восстановление резистентности клеточных мембран, мембранорепарацию. Терапия больных с синдромом Шегрена имеет свои особенности, связанные с аутоиммунным характером заболевания. Наибольший эффект дает включение в комплекс лечения кортикостероидных препаратов и цитостатиков. Однако использование преднизолона должно проводиться с большой осторожностью, так как кортикостероиды способны активизировать цитомегаловирусную инфекцию, которая нередко рассматривается как этиологический момент в развитии данной патологии. При лечении больных с синдромом Шегрена показаны аурикулярная иглорефлексотерапия, вибро-, гидромассаж малых СЖ, мануальная рефлексотерапия, способствующие уменьшению ксеростомии. Рентгенотерапия СЖ малоэффективна из-за рецидивирования заболевания. Наилучшие (кратковременные) результаты наблюдаются при облучении желез в случае лимфоэпителиальных поражений: при синдроме Микулича, болезни Шегрена. Используют малые дозы облучения (суммарно от 5 до 10 Гр/с). Применение метода ограничено из-за угасания функционирования всех СЖ, а также вследствие развития наведенных радиогенных опухолей после рентгенотерапии. Несмотря на достигнутые на современном уровне успехи в консервативном лечении различных форм хронических сиалоаденитов, полного излечения не наступает и возможны рецидивы, в ряде случаев (особенно на поздних стадиях) приходится прибегать к хирургическим методам: симпатической денервации околоушных СЖ, удалению СЖ или перевязке околоушного протока с денервацией ушно-височного нерва. Следует, однако, отметить, что большинство оперативных вмешательств, проводимых на околоушных СЖ, связаны с развитием осложнений (парезом мимических мышц, образованием слюнных свищей и др.), требующих длительных послеоперационных коррекций. Особенно важна при лечении больных сиалоаденитами его профилактическая направленность. На первый план выступают взаимодействие и преемственность действий между поликлиническими и стационарными врачами-стоматологами и профильными специалистами [33].
Сложности диагностики и лечения заболеваний СЖ обусловливают необходимость диспансеризации таких больных. Реабилитация больных с заболеваниями СЖ (медицинская, социальная, профессиональная) должна включать 4 периода: обследование, установление диагноза и стадии заболевания, проведение лечения соответственно этим стадиям, контроль и лечение в последующем периоде [35].
Результаты исследования и их обсуждение
Знания причин и способов лечения заболеваний слюнных желез позволят назначить врачу-стоматологу комплексное лечение для каждого индивидуального больного. Наиболее частой причиной заболевания слюнных желёз является воспалительно эпидемический характер вирусной или бактериальной природы и поражают чаще всего околоушные слюнные железы.
Таким образом, проведен анализ научной литературы, а также имеющихся сведений о слюнных железах и возможных их патологиях можно сделать вывод что наиболее частой причиной заболевания слюнных желёз является воспалительно эпидемический характер вирусной или бактериальной природы и поражают чаще всего околоушные слюнные железы. Лечения отводится консервативному купированию воспаления слюнных желёз основная часть которого отводится на антибиотикотерапию.
Воспаление слюнной железы – симптомы, диагностика, лечение
а) Симптомы и клиника воспаления слюнной железы при бактериальной инфекции. Внезапно появляются отек и болезненность слюнной железы. Инфекция околоушной железы вызывает протрузию ушной раковины, особенно заметную при осмотре сзади.
Возможна гиперемия кожи, покрывающей слюнную железу, флуктуация (при формировании абсцесса). Гной может прорваться наружу или в наружный слуховой проход через санториниеву вырезку. Устье выводного протока гиперемировано, отечно, из него спонтанно или при массировании околоушной слюнной железы выделяется гной. Отмечается также тризм.
P.S. Если имеются симптомы поражения лицевого нерва, следует исключить злокачественную опухоль, так как для инфекционного поражения слюнной железы паралич лицевого нерва не характерен.
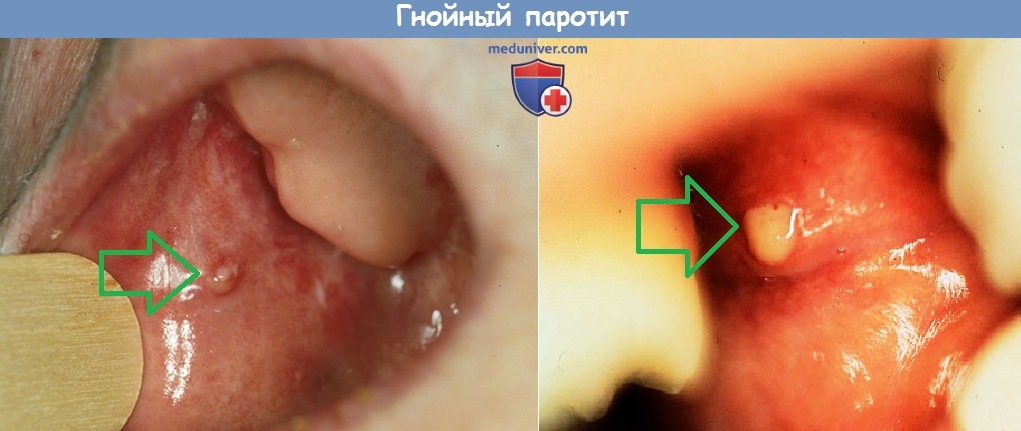 Выделение гноя из протока околоушной слюнной железы при гнойном паротите
Выделение гноя из протока околоушной слюнной железы при гнойном паротите
б) Причины и механизмы развития. Существенной предпосылкой восходящей бактериальной инфекции слюнной железы является снижение секреции слюны. Послеоперационный паротит, который раньше наблюдался довольно часто, особенно после операций на органах брюшной полости, в настоящее время встречается редко в связи с назначением после операции антибиотиков, проведением инфузионной терапии, направленной на коррекцию водноэлектролитного баланса и уделением должного внимания гигиене полости рта.
Тем не менее, у лиц, страдающих некомпенсированным сахарным диабетом, почечной недостаточностью с нарушением электролитного обмена и дегидратацией, а также при кариесе и недостаточном уходе за полостью рта иногда наблюдаются случаи острой гнойной инфекции слюнных желез. Лица, проживающие в домах для престарелых, особенно склонны к острому паротиту.
в) Диагностика. В анамнезе – ранее перенесенное воспаление слюнной железы или операция на ней.
Существенное значение имеют результаты клинического обследования (осмотр, пальпация), а также макроскопического и микробиологического исследования слюны.
г) Дифференциальный диагноз. В круг дифференцируемых заболеваний входят лимфаденит, связанный с фурункулом наружного слухового прохода, одонтогенной инфекцией (в том числе связанной с непрорезавшимся зубом), инфицированная атерома, мастоидит у детей, осложнившийся абсцессом скуловой области.

д) Лечение воспаления слюнной железы. Антибиотики в больших дозах, особенно препараты, подавляющие рост грамотрицательных бактерий. После получения результатов микробиологического исследования гноя антибиотики при необходимости меняют с учетом чувствительности к ним возбудителей.
Следует обеспечить достаточное поступление жидкости и электролитов, а также назначить препараты, стимулирующие секрецию слюны. При абсцессе околоушной железы выполняют веерообразные разрезы, которые связаны с минимальным риском повреждения лицевого нерва и его ветвей.
Антибиотики. Для эффективного подавления всех возможных возбудителей инфекции, включая аэробных и анаэробных (Staphylococcus aureus, гемолитические стрептококки, грамотрицательные бактерии, продуцирующие бета-лактамазу), назначают антибиотики широкого спектра действия.
Обычно достаточно бывает назначения пенициллинов, устойчивых к пенициллиназе, или цефалоспоринов первого поколения. При выявлении в гное стафилококков, устойчивых к метициллину, назначают ванкомицин. Адекватное антибактериальное действие оказывают клиндамицин, цефокситин, имипенем, сочетание метронидазола с макролидами или пенициллина с ингибиторами Р-лактамазы.
Аналогичное лечение назначают при гнойном воспалении поднижнечелюстной железы. Наиболее частой причиной заболевания в этом случае бывает обтурация протока железы слюнным камнем или одонтогенная инфекция.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021





